O conhecimento pode salvar vidas!
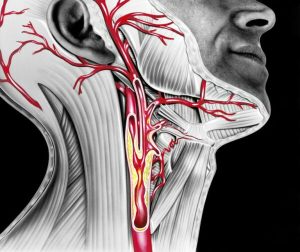
É uma patologia de evolução lenta, caracterizada pela gradual deposição de gordura (colesterol) e plaquetas na artéria carótida, que é o principal vaso de irrigação de cada lado do cérebro, formando assim uma placa aterosclerótica na parede do vaso, promovendo, com sua evolução:
a) diminuição do fluxo de sangue em direção ao cérebro;
b) oclusão total do vaso afetado;
c) liberação de pequenos fragmentos desta placa, levando ao fechamento de vasos de menor calibre que irrigam o cérebro (tromboembolismo).
Fatores de risco
a) Sedentarismo
b) Tabagismo (Fumo)
c) Hipertensão arterial (Pressão alta) d) Diabetes
e) Dislipidemia (Colesterol alto)
f) Obesidade
g) História familiar
Pessoas com história de doença coronariana têm risco aumentado de desenvolver doença carotídea
Sintomas
A maioria das pessoas afetadas por esta patologia só apresenta sintomas quando estiver em uma fase avançada da doença, promovendo assim alteração importante no fluxo de sangue, o que poderá causar um ataque isquêmico transitório (TIA) ou um Stroke (AVC isquêmico).
Os principais sinais e sintomas são:
a) Sonolência
b) Diminuição da força na face e membros
c) Alteração súbita na fala e na compreensão
d) Problemas súbitos na visão (em um ou ambos os olhos)
e) Tonturas ou perda do equilíbrio
Diagnóstico:
Alguns exames normalmente são solicitados para investigar casos suspeitos da doença: a) Doppler
b) AngioTC
c) RNM e Angio RM
d) Arteriografia cerebral diagnóstica
Tratamento
O objetivo maior é reduzir ao máximo a possibilidade de ocorrer um AVC, variando suas opções de acordo com a agressividade e estágio da doença. O tratamento demanda uma combinação de fatores que envolve alteração do estilo de vida, medicamentos e, em alguns casos, procedimentos cirúrgicos.
As variações de tratamento são:
a) Medicamentoso
• Antiagregantes plaquetários: AAS, Clopidogrel e Ticlopidina são utilizados para diminuir a formação de trombos, favorecendo também o fluxo sanguíneo.
• Estatinas: promovem o controle do colesterol diminuindo a formação da placa.
• Anti Hipertensivos: controlam a pressão arterial que é um importante fator de risco para a ocorrência de AVCs.
b) Cirúrgico
• Endarterectomia: procedimento cirúrgico convencional que consiste na retirada mecânica da placa que promove a redução do calibre do vaso.
• Angioplastia: procedimento endovascular que busca através da implantação de stent e uso de balões restaurar o calibre normal do vaso afetado pela placa ateromatosa.
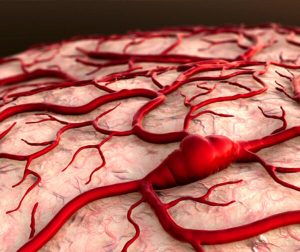
Caracteriza-se por um emaranhado anormal de vasos que promove uma conexão direta entre os vasos arteriais e as veias, sem haver a interface capilar, sendo assim um sistema de maior fragilidade que está sob maior pressão.
As veias não são estruturas preparadas para receber o sangue sob pressão, então, como forma de adaptação, elas tornam-se mais calibrosas e tortuosas. Os pontos de fragilidade destes pontos que não estão preparados para o sangue sob pressão podem eventualmente romper e causar sangramentos (hemorragias intracranianas); ou podem desenvolver pequenos aneurismas. O tecido normal que circunda a malformação pode sofrer alterações em seu normal funcionamento devido ao chamado “roubo” de fluxo, fazendo com que o sangue arterial se dirija para a MAV e assim não irrigue adequadamente o tecido cerebral.
Fatores de risco
a) Histórico familiar;
b) Pessoas biologicamente do sexo masculino.
Sintomas
Os sintomas podem variar conforme o tipo de malformação, sua localização e até seu tamanho. Muito comumente as MAVs mais extensas apresentam sintomas com crise convulsiva e cefaleia, enquanto as menores são em sua maioria assintomáticas, normalmente sendo diagnosticada em exames de rotina ou após fenômenos hemorrágicos.
O risco de sangramento de uma MAV gira em torno de 2-3% ao ano, tendo uma morbi/mortalidade de 10-30%. É importante salientar que uma vez que ocorre um fenômeno hemorrágico, o paciente tem aumentado para cerca de 13% a chance de uma nova hemorragia durante o primeiro ano.
Diagnóstico
Os exames diagnósticos são importantes para determinar a localização, o tamanho e o tipo da malformação, além de auxiliar na avaliação das estruturas cerebrais próximas e que se correlacionam com a MAV.
São eles:
Tomografia computadorizada
Ressonância Nuclear Magnética
Arteriografia cerebral
Tratamento
As opções de tratamento podem variar desde a opção conservadora até procedimento cirúrgico agressivo, dependendo do tipo, sintomas e da localização da malformação.
Microcirurgia intracraniana, procedimentos endovasculares e radiocirurgia são opções terapêuticas que podem ser utilizadas como tratamento único ou combinados para a resolução de uma MAV cerebral.
A hemorragia subaracnóidea (HSA) é um tipo de AVC caracterizado pela presença de sangue em um espaço que circunda o cérebro. A HSA pode ser causada pela ruptura de um aneurisma, de uma MAV ou por um traumatismo craniano; e seu tratamento consiste no controle do sangramento e prevenção do vasoespasmo.
Cerca de 11 de cada 100.000 pessoas apresentarão quadro de HSA anualmente, sendo mais comum no sexo feminino nas 4 e 5 décadas de vida. As principais causas de HSA espontânea são: aneurismas cerebrais e malformações arteriovenosas.
O que ocorre?
O espaço subaracnóideo é uma área entre o cérebro e o crânio, que está preenchida por líquor. Quando o sangue está presente neste espaço ele promove uma reação de irritação, aumentando a pressão intracraniana e lesionando células nervosas. Cerca de 80% das HSA’s são causadas pela ruptura de um aneurisma.
Essas reações inflamatórias e o aumento da pressão intracraniana levam, em última instância, a uma dificuldade no fornecimento de oxigênio ao tecido cerebral, resultando na morte de tecido nervoso, quando não devidamente tratada.
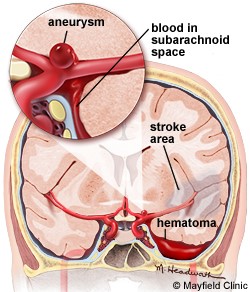
Fatores de risco
a) Tabagismo;
b) Hipertensão arterial sistêmica;
c) Alcoolismo;
d) Fatores genéticos (algumas doenças genéticas, como a síndrome renal policística por exemplo).
Sintomas
Se você ou alguém próximo vivenciar algum desses sintomas, por favor entre em contato com o socorro médico imediatamente:
Dor de cabeça de início súbito e de forte intensidade (normalmente descrita como “a pior dor de cabeça da minha vida”);
Náuseas e vômitos;
Fotofobia (sensibilidade visual a luz);
Visão dupla ou turva;
Perda da consciência;
- Convulsões.
Diagnóstico
Um correto e completo exame neurológico é o princípio ideal para o correto diagnóstico de uma HSA. Os exames de imagem mais indicados que auxiliarão na pesquisa da hemorragia são:
a) Tomografia computadorizada: É um exame não invasivo que tem excelente sensibilidade nas primeiras 48 horas no diagnóstico de HSA. Pode ser complementada com AngioTC que orienta no diagnóstico etiológico da hemorragia quando diagnosticada.
b) Punção lombar: Procedimento invasivo que consiste na colheita de líquor e sua avaliação tanto ectoscópica quanto laboratorial. É exame padrão ouro no diagnóstico de HSA, devendo sempre ser realizado quando o paciente apresenta algum dos sintomas sugestivos, mas a tomografia não mostra imagem de sangue.
c) Angiografia: Exame invasivo no qual procede-se o cateterismo seletivo dos vasos cerebrais e sua avaliação através da injeção de contraste.
Tratamento
Com o diagnóstico de HSA, o tratamento intensivo e direcionado é imprescindível, uma vez que a taxa de mortalidade é muito elevada (50%). O paciente deve ser direcionado a unidade neurointensiva recebendo monitorização neurológica e dos parâmetros cardiocirculatórios.
As medidas de salvamento consistem em aliviar os sintomas presentes, prevenir o mais precocemente novos sangramentos e monitorar possíveis complicações tais como vasoespasmo e hidrocefalia.
Se a HSA ocorreu pela ruptura de um aneurisma o tratamento cirúrgico torna-se imprescindível, tendo como principal meta a oclusão do aneurisma e a extinção da possibilidade de novo sangramento.
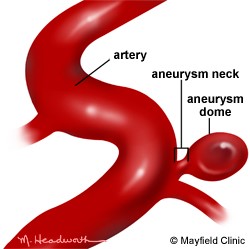
Aneurismas caracterizam-se por serem estruturas saculares que se formam nas paredes dos vasos, principalmente os arteriais, nos quais não encontramos a camada elástica, tornando-os extremamente frágeis e susceptíveis a rupturas. O risco de rompimento relaciona-se com o tamanho, a forma e a localização do aneurisma, sendo opções de tratamento: a observação, clipagem microcirúrgica e embolização.
Cerca de 5% da população tem risco de desenvolver a patologia e tê-la diagnosticada em exames de imagem, sendo que 20% desses indivíduos terão mais de 1 aneurisma. Dentro de diferentes etnias teremos diferentes taxas de incidência da patologia, correlacionando a isto também o estilo de vida dessas populações. É uma doença mais comum entre 30 e 60 anos e mais presente no sexo feminino.
Aneurismas cerebrais incidentais
Os aneurismas podem ocorrer em qualquer localização nas carótidas e vertebrais, sendo mais comuns em áreas de bifurcação desses vasos. São locais comuns de ocorrência de aneurisma:
Segmentos da carótida interna
Artéria cerebral média
Artéria cerebral anterior
Artéria basilar
- Junção vertebrobasilar
Assim temos que 80% dos aneurismas ocorrem no que chamamos de circulação posterior, enquanto 20% ocorrem nos vasos da circulação posterior.
Anatomicamente podemos classificar os aneurismas conforme sua origem no vaso:
Sacular: É o tipo mais comum, originando-se de um lado da artéria, tendo normalmente um colo bem definido como sua base.
Fusiforme: O aneurisma origina-se em vários sítios da parede arterial, não sendo evidente um colo de origem.
Dissecante: Quando evidenciamos uma lesão na parede arterial promovendo a origem de uma segunda luz no vaso.
Fatores de risco
a) Fumo;
b) Pressão alta não controlada.
Sintomas
São sintomas comuns:
a) Visão dupla;
b) Pupila dilatada (em apenas um olho); c) Cefaléia;
d) Alteração do campo de visão.
Além do tabagismo, a história familiar tem importante correlação com a possibilidade de ocorrência de aneurismas cerebrais. Neste grupo de risco, exames não invasivos com AngioTC e AngioRN são opções indicadas para o rastreamento.
Outras condições relacionadas à ocorrência de aneurismas cerebrais são: Síndrome de Marfan, Neurofibromatose e Rim policístico.
Diagnóstico
A maioria das pessoas que descobrem ter um aneurisma cerebral incidental (que não rompeu) fazem esse diagnóstico durante a pesquisa relacionada a queixas relacionadas a outros problemas. Ao menor sinal de qualquer suspeita, elas são encaminhadas a um neurocirurgião.
Os exames que mais comumente auxiliam no diagnóstico desses aneurismas e que fornecem importantes informações sobre o tamanho, localização, formato e relacionamento com as estruturas cerebrais são:
a) Angiotomografia Cerebral
b) Angioressonância Cerebral
c) Arteriografia Digital Cerebral
Tratamento
A decisão quanto ao tratamento ou não de um aneurisma cerebral incidental envolve basicamente a avaliação do risco de ruptura contra o risco do procedimento cirúrgico envolvido. O risco de ruptura, de forma geral, gira em torno de 1%, tendo 50% de taxa de mortalidade. São fatores relacionados com a ruptura de aneurismas: tabagismo, hipertensão arterial, uso de álcool e fatores genéticos.
As opções de tratamento que temos disponíveis atualmente são:
a) OBSERVAÇÃO
Aneurismas muito pequenos em pacientes assintomáticos e saudáveis podem apresentar um risco cirúrgico maior do que o risco de ruptura, estando indicado o acompanhamento por exames de imagem nestes casos.
b) CLIPAGEM MICROCIRÚRGICA
O tipo de tratamento mais antigo, no qual estando o paciente sob anestesia geral realiza-se a abertura do crânio, dissecção do cérebro e exposição do aneurisma; seguindo a colocação de um clip que fechará a base do aneurisma.
c) TRATAMENTO ENDOVASCULAR.
Realizado em uma sala de hemodinâmica, a embolização representa o tratamento mais moderno e menos agressivo dos aneurismas cerebrais. Ele baseia-se no cateterismo dos vasos cerebrais até que se alcance o saco aneurismático, sendo a seguir depositadas espirais de platina (coils) que promoverão a oclusão do aneurisma e a preservação do fluxo sanguíneo nos demais vasos.
O AVC isquêmico é a segunda causa de óbito e principal causa de incapacidade e demência no mundo. Representa cerca de 85% dos fenômenos cerebrovasculares.
Ele ocorre quando o suprimento de sangue que vai para o cérebro é interrompido ou intensamente reduzido, diminuindo desta forma a oferta de oxigênio e nutrientes para uma determinada região do cérebro.
Fatores de risco
a) Tabagismo (fumo);b) Sedentarismo;
c) Hipertensão arterial (Pressão alta);
e) Dislipidemia (Colesterol alto);
f) Obesidade;
Sintomas
As alterações no fluxo de sangue e consequente desequilíbrio no fornecimento de oxigênio e nutrientes ao cérebro promoverá sintomas que podem ser flutuantes, como um ataque isquêmico transitório (TIA) ou de maior intensidade, afetando maciçamente um território cerebral (Stroke ou AVC isquêmico).
Os principais sintomas são:
Sonolência
Diminuição da força na face e nos membros (braços e pernas)
● Alteração súbita da fala
Confusão (Desorientação)
Problemas súbitos na visão (em um ou em ambos os olhos)
Tontura ou perda do equilíbrio.
Diagnóstico
O diagnóstico do AVC isquêmico, normalmente, é feito através de exames de imagens (como tomografia computadorizada do crânio). Nesses exames é possível observar o tipo de AVC e sua localização precisa para formular o plano de tratamento.
Tratamento
O tratamento consiste em desobstruir o vaso adoentado e, assim, promover o retorno do fluxo na área cerebral afetada. Isto deve ser feito o mais rápido possível, sendo ideal que o socorro aconteça entre 4 e 6 horas após iniciarem os sintomas.

